Inhaltsverzeichnis
CPAP
Schlafapnoe ist eine schlafbezogene Atmungsstörung, bei der die Atemwege ganz oder teilweise blockiert sind, so dass die Betroffenen aufwachen und nach Luft schnappen. Die häufigste Form der Schlafapnoe ist die obstruktive Schlafapnoe (OSA), die durch eine physische Blockade der Atemwege verursacht wird. Man geht davon aus, dass bis zu 15 % der Männer und 4 % der Frauen in den von OSA betroffen sind. Eine weitere Kategorie ist die zentrale Schlafapnoe (CSA), die auftritt, wenn das Gehirn nicht in der Lage ist, den Muskeln, die die Atmung regulieren, die richtigen Signale zu senden.
Für viele Menschen mit Schlafapnoe ist die Therapie mit kontinuierlichem positivem Atemwegsdruck (CPAP) die erste Wahl der Behandlung. Andere CPAP-Varianten, wie z. B. die BiPAP-Therapie oder die Adaptive Servo-Ventilation (ASV), können ebenfalls die Symptome der Schlafapnoe lindern. Für alle Formen von CPAP ist ein ärztliches Rezept erforderlich. CPAP ist für Erwachsene und Kinder jeden Alters gleichermaßen geeignet.

Was ist eine CPAP-Therapie?
Die Idee hinter der CPAP-Therapie ist, dass durch die Zufuhr von Druckluft in den Mund des Schlafenden die Atemwege offengehalten und nächtliche Erstickungs- oder Keuchanfälle verringert werden können. Die optimale Druckeinstellung ist von Person zu Person unterschiedlich, so dass der erste Schritt bei der Verschreibung einer CPAP-Therapie darin besteht, das beste Druckniveau des Patienten zu ermitteln. Mit Hilfe von Atemtests, den so genannten Titrationstests, kann diese Einstellung eingegrenzt werden.
Zur CPAP-Therapie gehören die folgenden Hardware-Komponenten:
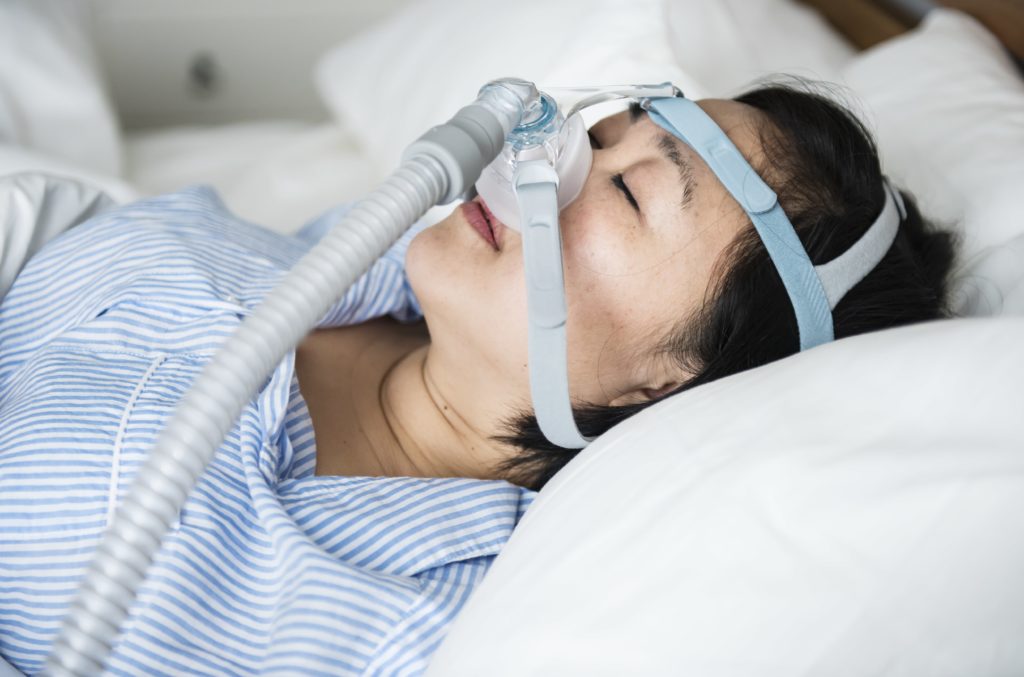
- CPAP-Gerät: Ein CPAP-Gerät ist mit einem Ventilator ausgestattet, der die Luft aus dem Zimmer ansaugt, und mit einem Filter, der die Luft reinigt, bevor sie unter Druck gesetzt werden kann. Viele Geräte verfügen auch über beheizte Luftbefeuchter. Der Druck wird in Zentimeter Wasserdruck oder cm H2O gemessen. Die meisten heute hergestellten Geräte können einen Druck von bis zu 25 cm H2O erreichen, aber für die meisten Menschen liegt die optimale Einstellung zwischen 5 und 10 cm H2O.
- Gesichtsmaske: Die Gesichtsmaske verschließt die Nasenlöcher und/oder den Mund, damit die Druckluft richtig verabreicht werden kann. Die heutigen Masken lassen sich in drei grundlegende Kategorien einteilen. Nasenmasken sind mit kleinen Stiften ausgestattet, die in die Nasenlöcher gesteckt werden und auch über die Unterseite der Nase passen können. Nasopharyngeale Masken sind mit einem Schlauch ausgestattet, der in die Nase passt und Luft in den Nasopharynx leitet, wobei die Nasenhöhle umgangen wird, um die Luftzufuhr zu beschleunigen. Vollgesichtsmasken schließlich schließen Nase und Mund vollständig ab. Die meisten Masken haben Riemen für einen besseren Sitz.
- Verbindungsschlauch: Ein dünner Schlauch – in der Regel 1,80 Meter oder länger – verbindet die Basis der Gesichtsmaske mit dem Motor des CPAP-Geräts. An beiden Enden ist eine dichte Abdichtung erforderlich, damit keine Luft entweicht.
CPAP-Geräte geben Luft mit einer festen Druckeinstellung ab, die der ärztlichen Verschreibung entspricht. Die Patienten sollten den Druck niemals manuell einstellen, ohne vorher mit ihrem Arzt gesprochen zu haben.
Die BiPAP-Therapie unterscheidet sich geringfügig von der CPAP-Therapie, da der Druck bei der Einatmung anders eingestellt ist als bei der Ausatmung. Beide Einstellungen sind fest, aber manche Schlafende empfinden das Atmen als leichter, wenn sie beim Einatmen und Ausatmen unterschiedliche Druckwerte haben. Bei der ASV-Therapie werden die Druckstufen automatisch an die Atemmuster des Schläfers während der Nacht angepasst.

Für wen ist CPAP geeignet?
CPAP hat sich bei der Behandlung der Symptome von OSA und CSA als wirksam erwiesen. Einige Schlafapnoe-Patienten sprechen jedoch möglicherweise nicht auf CPAP an. So ist BiPAP möglicherweise besser für OSA-Patienten geeignet, die höhere Druckeinstellungen benötigen, in der Regel 15-20 cm H2O. Studien haben auch ergeben, dass Menschen mit CSA oft besser auf eine BiPAP- oder ASV-Therapie ansprechen.
CPAP allein kann nicht zur Behandlung von Menschen eingesetzt werden, die nicht spontan atmen können. Darüber hinaus haben Forscher die folgenden Kontraindikationen für die CPAP-Therapie festgestellt:
- Unkooperative oder ängstliche Patienten
- Menschen, die bei reduziertem Bewusstsein sind und ihre Atemwege nicht kontrollieren können
- Patienten, die einen Atemstillstand erleiden
- Menschen mit Traumata oder Verbrennungen im Gesicht
- Patienten, die sich einer Gesichts-, Speiseröhren- oder Magenoperation unterzogen haben
- Menschen, die mit einem Air-Leak-Syndrom leben
- Menschen, die große Atemwegssekrete aufweisen
- Patienten, die unter starker Übelkeit und Erbrechen leiden
- Personen, bei denen ein Asthma oder eine chronisch obstruktive Lungenerkrankung mit Hyperkarbidämie diagnostiziert wurde
Referenzen
- Beatmung, Kontrollierte. „Kontinuierlicher positiver Atemwegsdruck.“ Enzyklopädie der Schlafmedizin: 637.
- Ritter, Dennis Matthias. Nasaler kontinuierlicher positiver Atemwegsdruck bei Patienten nach großem thorakalem Gefäßeingriff. Diss. Universitäts-und Landesbibliothek der Heinrich-Heine-Universität Düsseldorf, 2016.
- Mahlerwein, Malte Christian. Langzeitcompliance der nCPAP-Therapie (nasaler kontinuierlicher positiver Atemwegsdruck) zur Behandlung des obstruktiven Schlafapnoesyndroms (OSAS). Diss. 2004.
- Steiner, S., and B. E. Strauer. „Funktionelle Dynamik des rechten Ventrikels und des Lungenkreislaufes bei obstruktiver Schlafapnoe.“ Der Internist 45.10 (2004): 1101-1107.
- Röhr, C. C., et al. „Frühzeitig angewandter kontinuierlicher positiver Atemwegsdruck (CPAP) bei extrem Frühgeborenen verbessert Lungenentwicklung und Atemmechanik.“ Zeitschrift für Geburtshilfe und Neonatologie 211.S 1 (2007): FV81.
- American Academy of Sleep Medicine. (2014). The International Classification of Sleep Disorders – Third Edition (ICSD-3). Darien, IL.
- Slowik, J. M., & Collen, J. F. (2020). Obstructive Sleep Apnea.
- Pinto, V.L., & Sharma S. (2020). Continuous Positive Airway Pressure.
- Morgenthaler TI, Gay PC, Gordon N, Brown LK (2007). Adaptive servoventilation versus noninvasive positive pressure ventilation for central, mixed, and complex sleep apnea syndromes. Sleep, 30(4), 468-75.
- Eckert, D. J., Jordan, A. S., Merchia, P., & Malhotra, A. (2007). Central sleep apnea: Pathophysiology and treatment. Chest, 131(2), 595–607.
War dieser Artikel hilfreich?
Matthias Böhm

Matthias setzt sich leidenschaftlich dafür ein, Menschen mit Informationen zu versorgen, die sie nutzen können, um sinnvolle Entscheidungen über ihre Gesundheit zu treffen. Als wissenschaftlicher Autor hat er mehr als ein Jahrzehnt damit verbracht, Patient*innen, Betreur*innen und Fachleute mit qualitativ hochwertigen, faktenbasierten Informationen zu versorgen und diese zu verfassen. Wenn er nicht gerade schreibt, kocht Matthias gerne vegetarisch, wandert und schläft gerne aus.